Вакцинация — это единственный способ контролировать ряд инфекций, которые до изобретения вакцин уносили сотни и тысячи жизней. В своей работе я ежедневно касаюсь вопроса вакцинации — рекомендации по назначению профилактических прививок, осмотр перед вакцинацией. И регулярно вижу, что пациенты неправильно оценивают важность и необходимость профилактических прививок. Конечно, среди взрослого населения эта тема не так актуальна, как в педиатрии. Но знать, что такое вакцинация и какую пользу она приносит, нужно всем. Давайте разберемся в этом вместе.
История возникновения вакцин
Отсчет истории вакцин начинается с 14 мая 1796 года — в этот день английский ученый и врач Э. Дженнер привил 8-летнего мальчика от натуральной оспы. Болезнь эта разрослась до эпидемии и смертность от нее измерялась тысячами. Мальчик не заболел даже после нескольких контактов с больными людьми. И тогда прививку стали делать по всей Англии. Через 10 лет смертность снизилась в три раза.
В России первую прививку от натуральной оспы сделал профессор Е. М. Мухин в 1802 году. Но широкого внедрения вакцинация не получила. В период с 1904 по 1913 годы натуральной оспой в России заболело 4 млн человек, 400 тысяч из них, то есть 10%, погибло. Обязательную вакцинацию внедрили лишь в 1919 году. В 1936 году в СССР местная оспа была ликвидирована, оставались лишь привозные случаи. А в 1980 году оспа была ликвидирована во всем мире.
На протяжении следующих 60 лет постепенно создавался Национальный календарь прививок, куда входили все новые вакцины:
- 1940 год — дифтерийный анатоксин;
- 1958 год — прививка против коклюша;
- 1960 год — прививка против полиомиелита;
- 1968 год — прививка против кори;
- 1974 год — прививка против эпидемического паротита;
- 1997 год — прививка против краснухи.
На сегодняшний день в Национальный календарь прививок входят 12 инфекций, от которых можно защититься с помощью вакцинации.
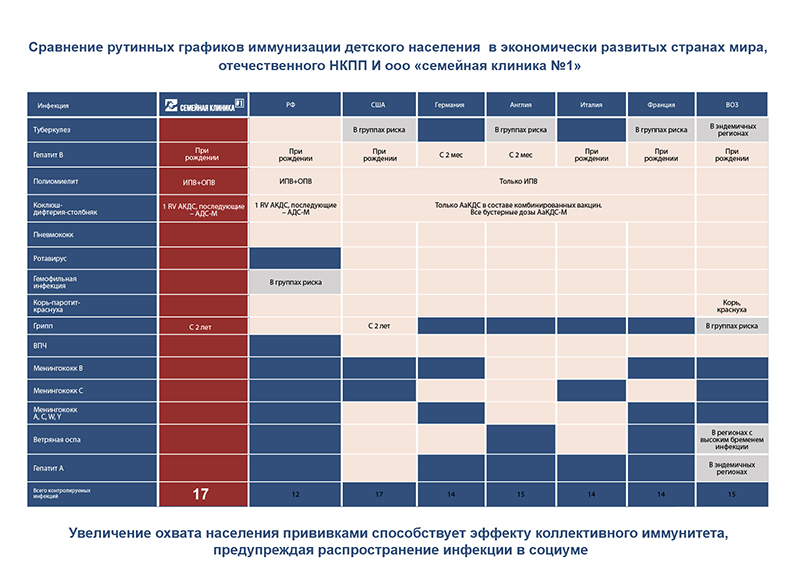
Национальный календарь прививок в России включает 12 управляемых инфекций
Кроме этого, есть перечень инфекций, прививки против которых проводят по эпидемическим показаниям. В их числе — клещевой энцефалит, гепатит А, туляремия, лептоспироз. Эти вакцины делают в местностях, в которых распространены данные заболевания.
Вакцинация в других странах
Национальные календари прививок есть во многих странах, количество инфекций, включенных в них, разнится.
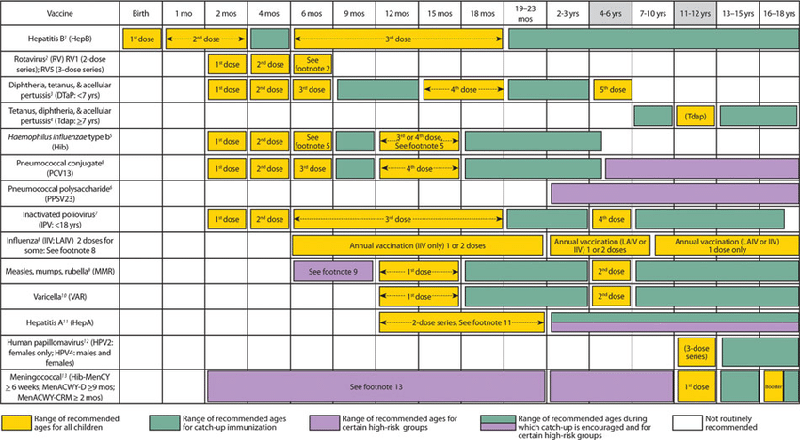
Национальный календарь прививок США
В США календарь содержит 16 управляемых инфекций. Дополнительно в него входят вакцины против:
- ротавирусной инфекции;
- ветряной оспы;
- гепатита А;
- менингококковой инфекции;
- вируса папилломы человека.
Отсутствует в американском календаре вакцинация БЦЖ, так как у них туберкулез является побежденной инфекцией.
Национальный календарь прививок в Германии
Европейский календарь практически идентичен американскому. Там также отсутствует вакцинация против туберкулеза. В Европе в Национальный календарь не входит вакцина против гепатита А, которая есть в США. Итого в календарь включено 15 управляемых инфекций.
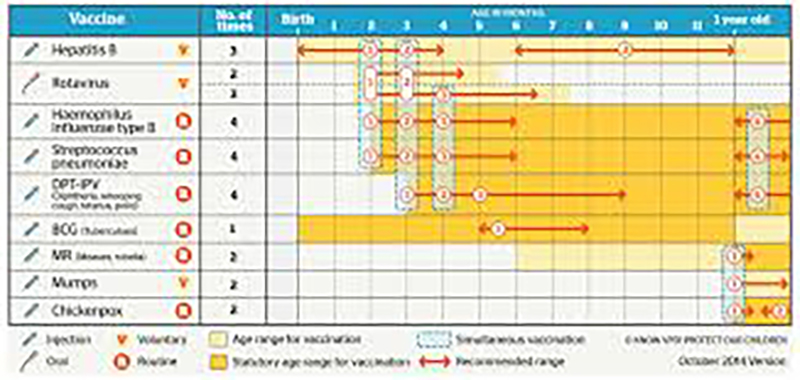
Национальный календарь прививок в Японии
В Японии продолжают вакцинировать детей против туберкулеза. Дополнительно в японский календарь входит вакцинация против японского энцефалита — вирусного заболевания, распространенного на этой территории. В календарь включено 15 инфекций.
Сравнив все данные, можно увидеть, что во всех странах, кроме России, делают прививку против вируса папилломы человека. Этот вирус принимает участие в развитии рака шейки матки у женщин, поэтому вакцинировать нужно всех девочек в возрасте 12-13 лет, до начала половой жизни. Также в России не вакцинируют детей против ветряной оспы и ротавирусной инфекции. Эти вакцины есть, но в Национальный календарь не входят, сделать их можно по желанию за свой счет.
Предубеждения против вакцин
На приеме я неоднократно сталкивалась с предубеждениями пациентов насчет вакцинации. Еще больше опасений возникает в педиатрии, когда нужно вакцинировать маленьких детей. Во многом этому способствует активная антипрививочная деятельность СМИ. Доходит до того, что даже некоторые врачи поддаются этому влиянию и начинают отговаривать пациентов от прививок. Убеждение это неверное и даже опасное.
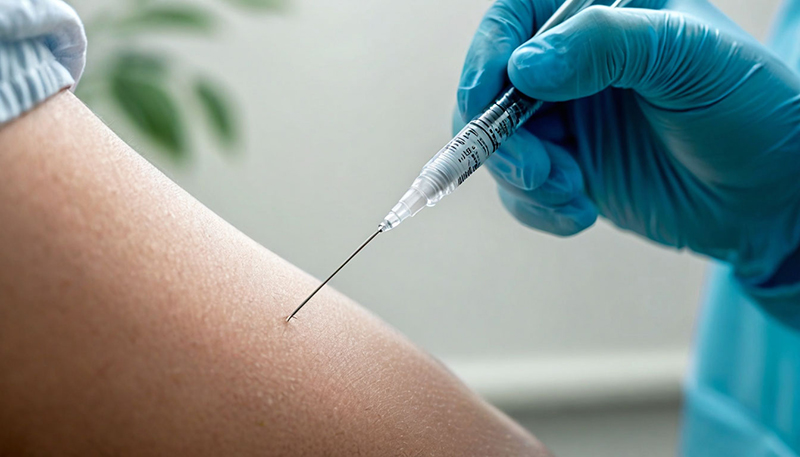
Вакцинация — это защита организма
Прививка защищает человека от тяжелых, даже смертельных инфекций. Это особенно актуально в наше время, поскольку наблюдается поголовное ослабление иммунитета как у детского, так и взрослого населения. И многие инфекции сейчас протекают тяжелее, чем 30-40 лет назад.
В акушерско-гинекологической практике все чаще возникают случаи выкидышей среди женщин, отказывающихся прививаться от краснухи. Да, сейчас заболеваемость низкая, но все же риск заразиться существует. Отказ от вакцинации против кори привел к учащению случаев заболевания за последние 5 лет.
Антипрививочная деятельность основана на мнимой вредности вакцин, частых осложнениях после прививок. На самом деле это не так, и неоднократно доказано множеством исследований.
Основные мифы о вакцинах
Вакцины дают много осложнений
Осложнение - это тяжелое стойкое нарушение здоровья, возникшее вследствие профилактической прививки. Чтобы подтвердить осложнение, нужно доказать связь между прививкой и расстройством здоровья. Каждый такой случай тщательно расследуется, и в 99% случаев связь не подтверждается.
Вакцины вредны
Каждая вакцина перед запуском на рынок проходит множество клинических испытаний, и разрешается к применению только после достоверного подтверждения ее безопасности. Посудите сами — ежедневно вакцинируются тысячи людей, но никто из них не пострадал.
Вакцины неэффективны
Прививка — это введение в организм человека живого, убитого или ослабленного возбудителя заболевания. В ответ на это организм вырабатывает антитела. Они в последующем распознают возбудитель, если он повторно попадает в организм, и уничтожают его. Это называется активным иммунитетом. Да, иммунитет после большинства вакцин не пожизненный. Но даже если привитой человек заболеет, болезнь у него пройдет в легкой форме и без осложнений.
Осложнение или все же нормальная поствакцинальная реакция?
Далее рассмотрим, что считать осложнением вакцинации, а что — нормальной поствакцинальной реакцией.
Нормальная поствакцинальная реакция — это комплекс клинических и лабораторных изменений, связанных с действием вакцины. Все они прописаны в инструкции к препарату.
Наиболее частые реакции на прививку:
- повышение температуры — связано с действием бактериальных или вирусных пирогенов, после ослабленных вакцин держится в течение 2 суток, после живых возникает на 5-е сутки;
- покраснение, припухлость и болезненность в месте инъекции — это естественная реакция тканей на повреждение иглой;
- кожная сыпь — реакция на введение инородного вещества, держится 2-3 дня.
Все эти реакции абсолютно нормальны, легко устраняются приемом жаропонижающего и антигистаминного препарата.
Осложнения также прописаны в инструкции к любой вакцине. Как правило, это заболевание, идентичное тому, против которого проводилась вакцинация. Так, раньше для профилактики полиомиелита использовали ослабленную живую вакцину. И она давала единичные случаи полиомиелита у детей с нарушениями иммунитета. Теперь для профилактики этого заболевания используется инактивированная вакцина, которая абсолютно безопасна, поскольку не содержит живого вируса.
Основная причина осложнений — это индивидуальная реакция человека, которую невозможно предсказать заранее. Реже они возникают из-за несоблюдения противопоказаний к вакцинации или нарушений техники постановки прививок.
Противопоказания к вакцинации
Существует 2 абсолютных и постоянных противопоказания к вакцинации:
- возникновение тяжелых побочных явлений на первую дозу любой вакцины;
- появление симптомов энцефалопатии в течение 7 дней после вакцинации против коклюша.
Абсолютное временное противопоказание — острое инфекционное заболевание или обострение хронической патологии. К сожалению, сейчас многие врачи перестраховываются в отношении противопоказаний и включают в их число множество состояний, которые на самом деле не запрещают проводить прививки. Связано это с негативным отношением пациентов к вакцинации, антипрививочной деятельностью СМИ.
Компоненты вакцин, которые ошибочно считают вредными
Теперь рассмотрим, чего же так боятся пациенты, какие компоненты вакцин они считают вредными.
Фенол
Содержится в туберкулине для пробы Манту. На самом деле этот компонент входит в состав еще сотен лекарственных препаратов — ведь он абсолютно безопасен. Используется он в качестве антисептика. Чтобы фенол оказал минимальное токсическое действие, потребуется ввести человеку 2000 доз туберкулина одновременно. Кроме этого, фенол образуется в организме — в количестве, в 640 раз превышающим его количество в дозе туберкулина.
Формальдегид
Содержится в АКДС. Его количество в окружающем воздухе в тысячи раз превышает количество в дозе вакцины. Формальдегид также образуется в организме человека.
Соли алюминия
Содержатся в АКДС, противогриппозной вакцине. Входит в состав большинства лекарственных препаратов. Находится в каждой клетке организма человека.
Соли ртути
Самая популярная "страшилка". В вакцинах оказывает действие антисептика. Ртуть входит в состав многих лекарств. В продуктах питания, особенно в морской рыбе, ее в сотни раз больше, чем в дозе вакцины.
Таким образом, все вспомогательные компоненты вакцин просто не могут оказать негативного влияния на организм человека, поскольку их содержится там микроскопическое количество.
Заключение
Подведем итоги. Вакцинация — это безопасный и действенный метод предотвращения тяжелых инфекций. Только всеобщее вакцинирование позволяет сдерживать распространение инфекций, а некоторые из них даже получилось полностью ликвидировать.
Отказ от вакцинации ведет к возобновлению эпидемий.
Яркий пример — отказ от вакцинаций против коклюша в Японии в 1975 году. До этого встречались лишь спорадические случаи болезни. После прекращения прививок начался рост заболеваемости и смертности как среди детей, так и взрослых. К 1980 году заболеваемость измерялась сотнями тысяч, а смертность — тысячами. После этого в экстренном порядке ввели всеобщую вакцинацию, эпидемию удалось ликвидировать лишь через 10 лет.
В России вакцинация проводится согласно Национальному календарю прививок. Большинство вакцин человек получает к 6-летнему возрасту. Взрослым нужно ревакцинироваться против дифтерии и столбняка каждые 10 лет, ежегодно против гриппа. Чтобы получить консультацию по поводу прививок, которые положены вам по возрасту, запишитесь на прием к терапевту или инфекционисту.
Статья подготовлена по материалам:
Национальное руководство. Вакцины и вакцинация. Под редакцией Зверева В.В., Хаитова Р.М. Гэотар-Медиа, 2011 год.
Иммунопрофилактика — 2018. Таточенко В.К.







 30561
30561

Алексец
19:52 23.12.19
По какой причине ушло 10 лет на борьбу с эпидемией? Почему так долго?
Войти
Зарегистрироваться
Комментировать могут только зарегистрированные пользователи!
Введите email, указанный при регистрации
Восстановление пароля