Каждая беременность начинается вне матки, так как оплодотворение яйцеклетки обычно происходит в маточной трубе, чаще в ее ампулярной части. Отсюда яйцо, прогрессируя в своем росте, транспортируется в матку. Если по каким-то причинам оплодотворенная яйцеклетка имплантируется не в матке, а вне ее (в трубе, яичнике, шейке матки, брюшной полости, в рубце после кесарева сечения), то говорят о внематочной (или эктопической) беременности. Данное заболевание опасно не только для жизни женщины, но и имеет неблагоприятные отдаленные исходы: спаечный процесс в малом тазу, повторение внематочной беременности, вторичное бесплодие.
Немного истории
Случаи внематочной беременности наблюдались и в древние времена, однако их обнаруживали лишь при вскрытии и трактовали неправильно (например, как разрывы матки или кист), что было связано с недостатком знаний у врачевателей того времени.
Лишь в 1812 году впервые в истории акушерства и гинекологии был установлен диагноз внематочной беременности прижизненно. Именно этот период считается переходом диагноза эктопической беременности от патологоанатомов к клиницистам. С этого времени начинается активное изучение патологии, появляются одно за другим открытия в данной области. В своем труде, датированном 1843 годом, один из ученых-медиков того времени описывает случай нагноившейся доношенной внематочной беременности, оперированной путем чревосечения. Несмотря на то, что больная умерла от осложнения оперативного вмешательства – перитонита, это был значительный прогресс. В это же время были описаны два случая самостоятельного разрешения эктопической беременности: у одной из пациенток путем выхождения эмбриона при нагноении тканей передней брюшной стенки, у другой женщины – путем разрушения слизистой прямой кишки.
Современное состояние проблемы
Несмотря на то, что с момента первого прижизненного диагноза внематочной беременности прошло 200 лет, и медицинская наука шагнула далеко вперед, эктопическая беременность продолжает уносить жизни молодых женщин. Среди причин материнской смертности она занимает 4-е место, уступая лишь абортам, кровотечениям во время беременности и в родах и преэклампсии.
Частота встречаемости внематочной беременности у пациенток гинекологических стационаров за последние 30 лет увеличилась с 0,5% до 2%, что связано с увеличением частоты инфекций, передающихся половым путем, воспалительных заболеваний органов малого таза, эндометриоза; возрастанием числа операций на женских половых органах и появлением новых технологий ЭКО, популярностью гормональной контрацепции, планированием беременности в позднем репродуктивном возрасте (старше 35 лет). Все эти причины являются факторами риска имплантации плодного яйца вне естественной среды – полости матки.
В то же время, благодаря современным высокотехнологичным методам, появилась возможность своевременной диагностики и проведения органосохраняющего лечения у женщин с эктопической беременностью, не реализовавших репродуктивную функцию.
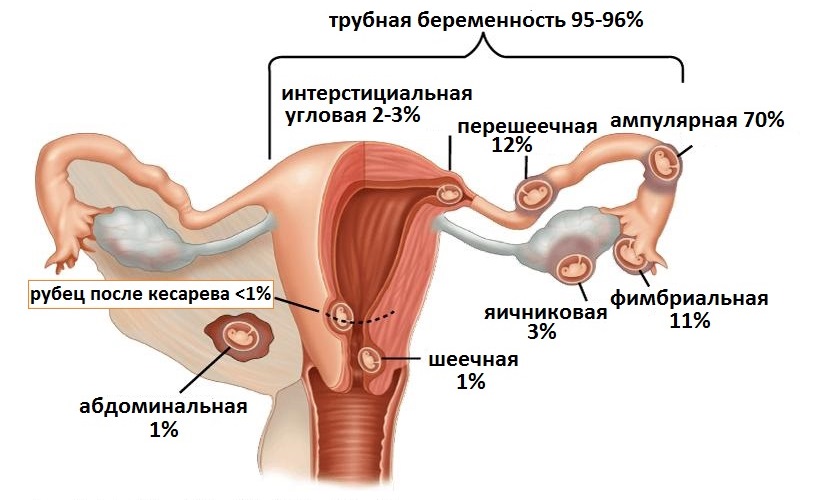
Трубная беременность
До 99% всех эктопических беременностей локализуются в маточной трубе (в ее интерстициальном, истмическом, ампулярном или фимбриальном отделах).
Имплантировавшись в маточной трубе, плодное яйцо встречает здесь менее благоприятные условия для своего развития. Ворсины хориона (одна из структур плодного яйца) пронизывают и разрушают ткани трубы, приводя к ее разрыву. Нарушение трубной беременности в подавляющем большинстве случаев происходит в первые 3 месяца.
Разрыв маточной трубы происходит обычно совершенно внезапно, без каких-либо предшествующих признаков.
Часто женщина даже и не подозревает о своем положении. Иногда же разрыв плодовместилища может спровоцировать травма (напряжение, грубое гинекологическое исследование, удар и т.п.). Наконец, у некоторых женщин разрыв трубы происходит постепенно. Интенсивность кровотечения не всегда зависит от величины произошедшего разрыва: иногда незначительные повреждения вызывают тяжелейшие кровотечения и наоборот.
Наиболее благоприятным завершением трубной беременности является так называемый трубный аборт – выталкивание плода в брюшную полость. При полном трубном аборте кровотечение менее интенсивное и прогностически более благоприятное.
При нарушенной трубной беременности дальнейшая судьба плодного яйца может развиваться по одному из двух сценариев: первый –плод погибает вследствие нарушения связи с материнским организмом и прекращения питания; второй – плод прикрепляется к другим органам и, питаясь от них, продолжает свое дальнейшее развитие. Сохранение плода зависит от локализации прикрепления плаценты, от того, насколько это место благоприятно для развития новых сосудов, обеспечивающих плоду питание.
Брюшная беременность
Частота встречаемости брюшной беременности составляет 0,1-0,9%. Чаще всего такая беременность заканчивается разрывом капсулы плодовместилища в ранние сроки, сопровождаясь при этом явлениями тяжелого внутреннего кровотечения и перитонеального шока.
Однако в литературе описаны случаи доношенной брюшной беременности с благоприятным исходом и для матери, и для ребенка – их всего 17. Один из них произошел зимой 2020 года в г. Воронеже. Рассмотрим развитие беременности в брюшной полости на примере данного клинического случая.
В одну из районных больниц области поступила пациентка с жалобами на умеренные боли в животе. После гинекологического осмотра и проведения УЗИ органов брюшной полости и малого таза был выставлен диагноз: беременность, 34 недели. Угрожающие преждевременные роды. Нарушение фето-плацентарного кровотока. Для пациентки данный диагноз был полной неожиданностью, поскольку о беременности она не подозревала и, соответственно, на учете в женской консультации не состояла. «Отсутствие растущего живота» женщина связывала со своими конституциональными особенностями (нарушением жирового обмена), а шевеления ребенка воспринимала как активную перистальтику кишечника. Назначенное лечение не дало эффекта, в связи с чем пациентка была направлена в областной перинатальный центр, где была экстренно прооперирована.
Во время операции в брюшной полости был обнаружен живой плод в плодном пузыре и плацента, прикреплявшаяся к придаткам матки. Была ли данная беременность следствием трубной беременности, когда в брюшной полости имплантируется и продолжает развиваться плодное яйцо, изгнанное из трубы при трубном выкидыше или разрыве трубы (вторичная брюшная беременность), или плодное яйцо изначально имплантировалось в области придатков матки (первичная брюшная беременность), останется загадкой, поскольку от изменений в маточной трубе (даже если они были изначально) за такой период времени не остается и следа.
Придатки матки являются одним из благоприятных мест для имплантации плодного яйца, поскольку имеют сеть хорошо развитых сосудов, которые питают плод. Кроме того, к «излюбленным» местам в брюшной полости можно отнести брюшину (серозную оболочку, выстилающую брюшную полость и покрывающую ее органы), сальник (складку брюшины, содержащую большое количество кровеносных сосудов и нервных окончаний и покрывающую внутренние органы в виде «фартука»), петли кишечника, печень, селезенку.
Ошибка в диагностике брюшной беременности позднего срока связана с тем, что миометрий (мышечный слой стенок матки) и ткани, которые окружают плод в брюшной полости при его локализации вне матки, крайне схожи по своей эхоплотности. Таким образом, с помощью основного метода диагностики – УЗИ – определить место расположения плода в данном случае невозможно.
Материнская смертность и смертность плода при беременности в брюшной полости в настоящее время продолжает оставаться высокой. В приведенном выше случае специалистам Воронежского областного перинатального центра удалось сохранить не только жизнь и здоровье ребенка, но и репродуктивные функции матери.
Яичниковая беременность
Яичниковая беременность относится к одной из наиболее редко встречающихся форм внематочной беременности.
Исход такой беременности зависит от места имплантации плодного яйца: на поверхности яичника, либо в самом фолликуле (в толще яичника). При первом варианте происходит разрыв тонкой капсулы плодовместилища уже на ранних сроках. При втором – беременность может прерваться и в более поздние сроки, а иногда и донашивается, что обусловлено способностью яичниковой ткани к разрастанию с образованием достаточно плотной капсулы вокруг плодовместилища, а также тем, что яичник богат сосудами и клеточными элементами, что обеспечивает лучшее питание плода.
Беременность в зачаточном роге матки
Еще во внутриутробном развитии девочки за счет слияния мюллеровых протоков образуются матка и влагалище. При нормальном ходе развития верхние отделы этих протоков остаются разделенными, образуя маточные трубы, а средние и нижние – матку и влагалище. Если же один из мюллеровых протоков по каким-либо причинам в определенной стадии задержался в развитии, то образуется однорогая матка с рудиментарным (зачаточным) рогом.
Данная врожденная аномалия, как правило, никак себя не проявляет клинически и не причиняет дискомфорта ее обладательнице. Зачастую однорогая матка является находкой при гинекологическом осмотре с дальнейшим подтверждением с помощью УЗИ.
Если беременность наступает в зачаточном роге матке, то ее исходом чаще является разрыв беременного рога, сопровождающийся тяжелым внутрибрюшным кровотечением. При прогрессирующей стадии (до разрыва рога) такой беременности острые явления обычно отсутствуют, вследствие чего пациентки не обращаются к врачу.
Межсвязочная беременность
При имплантации плодного яйца в трубе и его развитии в сторону широкой связки матки говорят о межсвязочной (или интралигаментарной) беременности. Располагаясь между листками указанной связки, плодное яйцо хорошо защищено. Кроме того, данные анатомические структуры имеют сеть хорошо развитых кровеносных сосудов, которые питают его. Таким образом, здесь создаются благоприятные условия для роста и развития эмбриона. Разрыв плодовместилища, который, как правило, происходит при физическом перенапряжении, сопровождается острыми симптомами внутрибрюшного кровотечения.
Рубцовая беременность
Рубцовая беременность – не так давно появившейся новый вид внематочной беременности, при котором плодное яйцо располагается в передней стенке матки (в области рубца после кесарева сечения). Число зарегистрированных случаев в последние годы возрастает, что обусловлено ростом частоты родоразрешения путем кесарева сечения во всем мире. Диагноз рубцовой беременности является достаточно редким, однако половина известных случаев произошла в Китае, где число операций кесарева сечения достигает 4 миллионов в год. Рост плодного яйца возможен как в полость матки, так и в брюшную полость. Последний из вариантов более опасен ввиду большей склонности к разрыву матки и массивному кровотечению, так как мышечный слой между плодом и мочевым пузырем значительно истончается.
Симптомы внематочной беременности
Беременность (в том числе и внематочная) может наступить у любой женщины репродуктивного возраста, живущей половой жизнью. Даже если она много лет имела диагноз бесплодия, даже если она исправно использует самые эффективные современные методы контрацепции (как известно, ни один из них не дает 100% гарантии). Симптомы эктопической беременности зависят от ее формы, локализации, срока и стадии развития.
Прогрессирующая внематочная беременность имеет неярко выраженные признаки:
- Изменения самочувствия, характерные для нормальной беременности (выражены слабо или вовсе отсутствуют): тошнота, рвота, нарушение аппетита, сонливость, нагрубание молочных желез.
- Боль. Болевые ощущения, как правило, носят ноющий, тянущий характер, локализуются внизу живота и в пояснице. По мере увеличения срока беременности боль нарастает, становится непрерывной и распространяется на весь низ живота.
- Нарушение менструального цикла. Задержка менструации, как правило, незначительная ввиду того, что внематочная беременность прерывается в ранние сроки. Если нарушение развития плодного яйца происходит до срока ожидаемой менструации, то задержки в данном случае может и не быть, а кровянистые выделения из влагалища могут появиться как в срок ожидаемой менструации, так и несколько раньше по типу «мазни».
Нарушенная внематочная беременность характеризуется более выраженными клиническими проявлениями (симптомами внутреннего кровотечения и шока):
- Боль. Степень интенсивности боли может быть различной: от умеренной локальной (в нижних отделах живота) болезненности до приступов резкой разлитой (по всему животу) боли. Это объясняется особенностями функционального состояния нервной системы пациентки. Боль усиливается при малейших попытках изменения положения тела и может иррадиировать в прямую кишку, крестец, бедро, лопатку или ключицу.
- Выраженная слабость (вплоть до обморочного состояния), головокружение.
- Резкая бледность кожи, бледные с синюшным оттенком губы.
- Холодный липкий пот.
- Рвота, вздутие живота.
- Позывы на дефекацию, учащенный стул, чувство давления на область ануса.
- Учащенный слабый пульс и учащенное дыхание, сниженное артериальное давление.
- Наличие или отсутствие кровянистых выделений из влагалища.
Диагностика
Нередко эктопическая беременность имеет стертые клинические проявления или имитирует соматические заболевания (язвенную болезнь, аппендицит, пневмонию).
В диагностике внематочной беременности ведущая роль принадлежит дополнительным методам исследования:
- УЗИ органов малого таза трансвагинальным датчиком является основным и достаточно информативным методом диагностики. Однако, бывает, что при проведении эхографии обнаружить плодное яйцо не удается.
- МРТ органов малого таза является дополнительным методом диагностики эктопической беременности (особенно ее редких форм – в области рубца на матке, шеечной и брюшной). Данный метод исследования позволяет не только исключить или подтвердить наличие эктопической беременности, но и выявить патологию смежных органов.
- Анализ крови на бета-ХГЧ – биохимический маркер беременности любой локализации (нормальной и эктопической). Наиболее информативной является оценка изменения уровня ХГЧ: снижение или незначительный прирост бета-ХГЧ может свидетельствовать о внематочной беременности. Однако следует помнить, что при неразвивающейся беременности уровень данного гормона ведет себя так же.
Подозрение (а тем более подтвержденный диагноз) на эктопическую беременность является показанием для наблюдения и лечения пациентки в условиях стационара.
Заключение
К сожалению, акушеру-гинекологу не всегда удается получить от пациентки точные данные: нередко женщины отрицают, что они живут половой жизнью, и даже задержку менструации. Такие действия «смазывают» картину настоящего заболевания и затрудняют и отсрочивают постановку правильного диагноза. Обращаясь к врачу, необходимо рассказать ему все о своих жалобах, сомнениях и подозрениях (даже если они кажутся вам нестоящими внимания). К счастью, у современной женщины есть возможность выбрать врача, которому она будет доверять. Милые женщины, помните, Вы и Ваш акушер-гинеколог – единая команда в борьбе с заболеваниями на пути сохранения Вашего здоровья!



 33420
33420

Ольга Ночина
06:58 19.11.20
Спасибо большое за отличный, искренний материал.
Войти
Зарегистрироваться
Комментировать могут только зарегистрированные пользователи!
Введите email, указанный при регистрации
Восстановление пароля